Niektorí slovenskí pacienti s onkologickými ochoreniami zvádzajú doslova ťažký boj o prežitie. Príkladom je aj pani Antónia Jakubčáková z Nových Zámkov. Kvôli závažnej diagnóze akútne potrebuje inovatívny liek, ktorý ale nie je hradený z verejného zdravotného poistenia. Paradoxne, v Česku a Maďarsku by sa k nemu pacientka bez problémov dostala.
Boj proti rakovine je na Slovensku aktuálna téma, ročne pribudnú tisícky prípadov
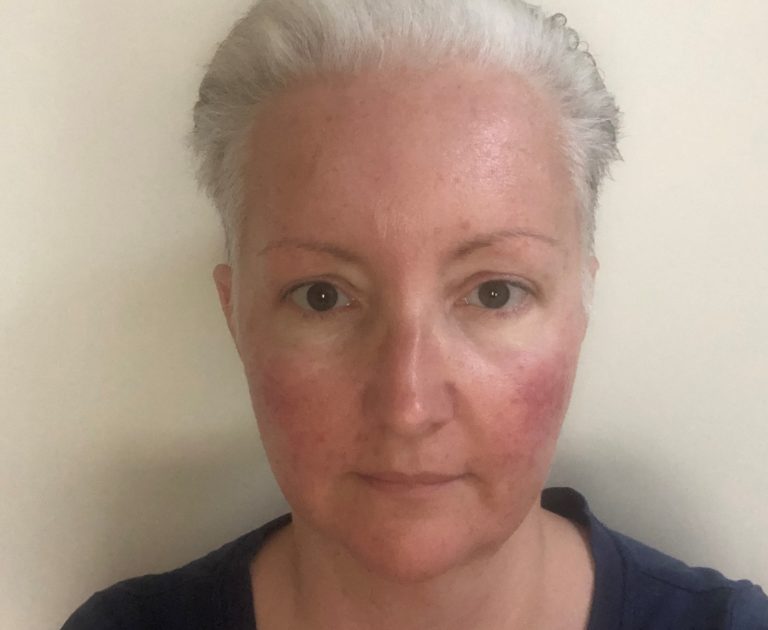
Pani Antónia má 44 rokov a trpí metastatickým nádorom obličky. O svoje problémy sa s nami rozhodla podeliť po tom, ako ministrovi zdravotníctva Marekovi Krajčímu zaslala otvorený list s prosbou o pomoc.
Inovatívny liek poisťovňa neprepláca
Od januára si onkologickú liečbu uhrádza sama – z peňazí, ktoré vyzbierala vďaka verejnej zbierke. „Všetky vyzbierané peniaze boli použité na úhradu inovatívnej liečby. Môj zdravotný stav si vyžaduje pokračovanie v liečbe,“ opisuje matka troch detí, ktorá je odhodlaná v liečbe pokračovať a o pomoc poprosila aj politikov.
Inovatívny liek, ktorý pacientka potrebuje, nie je kategorizovaný. Poisťovňa ale môže urobiť výnimku a preplatiť aj takýto liek.
Každých deväť sekúnd diagnostikujú rakovinu jednému pacientovi v EÚ
Peniaze na terapiu, ktorá rodinu doteraz stála už okolo 26-tisíc eur, sa takmer minuli.
„Odkiaľ má rodina s tromi deťmi (dve maloleté), s hypotékou na krku vziať ďalšie desaťtisíce eur? Rodina ma nahovárala, aby som zmenila štátne občianstvo a žiadala o liečbu v Česku alebo v Maďarsku, kde tento liek pacientom preplácajú ich zdravotné poisťovne. Poznám viac pacientov, ktorí si sami hradia inovatívnu onkologickú liečbu,“ opisuje Slovenka.
Na prípad upozornila aj Lucia Ďuriš Nicholsonová
Podľa poslankyne Európskeho parlamentu Lucie Ďuriš Nicholsonovej by mal mať slovenský onkologický pacient rovnakú liečbu ako ten nemecký. Na videu zverejnenom na Facebooku uviedla, že so žiadosťou o pomoc sa na ňu obracia veľa pacientov, ktorí sa doma nevedia domôcť liečby napriek tomu, že v zahraničí je dostupná.
„Len celkom nedávno mi napísala matka dvoch detí, ktorej poisťovňa už dvakrát zamietla úhradu inovatívneho lieku Opdivo. Ten je pritom zaregistrovaný Európskou liekovou agentúrou,“ komentovala prípad politička a doplnila, že Slovenská republika liek nezaradila na zoznam kategorizovaných liekov. Úhrada lieku teda závisí na rozhodnutí poisťovne.
Nicholsonová zároveň upozornila na obrovské rozdiely v liečbe onkologických pacientov medzi členskými štátmi: „Európska lieková agentúra zaregistrovala za posledných deväť rokov 75 inovatívnych liekov na onkologické ochorenia. Na Slovensku je však štandardne hradených z verejného zdravotného poistenia iba 26 z nich. Až 65 percent moderných onkologických liekov tak nie je bežne dostupných pre slovenských pacientov.“
Dodala, že vyzvala ministra zdravotníctva aj šéfa VšZP, aby ukončili diskriminovanie slovenských onkologických pacientov a pomohli žene, ktorá inovatívny liek potrebuje na to, aby prežila.
Liečba priniesla sľubné výsledky
Osud sa s pani Jakubčákovou nemaznal. Absolvovala náročné operácie, rádioterapiu aj biologickú liečbu. Jej zdravotný stav sa podarilo stabilizovať až po trojmesačnej imunoterapii, ktorú jej odporučil onkológ. Dúfala preto, že poisťovňa liečbu bez váhania uhradí, ale žiadosť o imunoterapiu dvakrát zamietla.
Štát chce všetkým slovenským pacientom s cystickou fibrózou preplácať inovatívny liek
„Imunoterapia je z môjho pohľadu lepšie znášaná ako biologická liečba, ktorú som donedávna užívala, avšak, bohužial mi prestala zaberať. Túto liečbu mi VšZP preplatila, ale imunoterapiu druhýkrát zamietla,“ informovala nás pacientka, ktorej onkologická liečba stojí mesačne približne 5-tisíc eur.
O vyjadrenie k zamietnutiu liečby sme požiadali Všeobecnú zdravotnú poisťovňu (VšZP), v ktorej je pacientka poistená, ale tiež ministerstvo zdravotníctva, ktoré listom požiadala o pomoc.
Stanovisko Ministerstva zdravotníctva
Snaha a zapojenie viacerých strán napokon priniesli ovocie. Ako nás informovalo Ministerstvo zdravotníctva SR, pacientke by napokon poisťovňa mala liečbu na výnimku uhradiť.
Ako spresnila hovorkyňa ministerstva Zuzana Eliášová, schválenie lieku na výnimku je komplexne na posúdení zdravotnej poisťovne a ministerstvo zdravotníctva do rozhodovacieho procesu nevstupuje.
„Ministerstvo zdravotníctva sa však o situáciu zaujímalo a uvedený prípad so zdravotnou poisťovňou preverilo. Poisťovňa ministerstvo informovala, že v čase posudzovania žiadosti zdravotný stav poistenky nezodpovedal kritériám na udelenie výnimky, pretože nevyčerpala dostupné terapeutické možnosti vo forme kategorizovaných liekov. VšZP z tohto dôvodu žiadosť o úhradu nekategorizovaného lieku zamietla a ošetrujúci lekár sa proti rozhodnutiu podľa stanoviska zdravotnej poisťovne neodvolal.
Všeobecná zdravotná poisťovňa však nakoniec svoje stanovisko prehodnotila na základe opakovaných vyjadrení pacientky, že jej stav sa po podaní prvej dávky daného lieku zlepšil, poisťovňa preto iniciatívne kontaktovala ošetrujúceho lekára, ktorý potvrdil stabilizáciu zdravotného stavu pacientky a poisťovňa napokon liek na výnimku pacientke schválila,“ ozrejmila Zuzana Eliášová.
Ako doplnila, pacient je pre ministerstvo zdravotníctva prioritou. „K dostupnosti modernej kvalitnej liečby sme sa zaviazali aj v programovom vyhlásení vlády, kde hovoríme o tom, že vláda SR zadefinuje jasné, jednotné, časovo limitované a transparentné kritériá na schválenie liečby na výnimku,“ vyjadrilo sa ministerstvo.
Poisťovňa liečbu schválila na tri mesiace
Správa o schválení liečby sa čoskoro dostala aj k pani Jakubčákovej: „Dnes ma môj onkológ informoval, že mi liečbu schválili na tri mesiace. Potom sa píše nová žiadosť podľa efektu liečby,“ uviedla pacientka, ktorá by si želela, aby bol proces schvaľovania liečby jednoduchší a k inovatívnym liekom sa dostalo oveľa viac slovenských pacientov.
Stanovisko VšZP
Podľa vyjadrenia VšZP sa zákonný nárok na úhradu vzťahuje iba na lieky, ktoré sú v Zozname kategorizovaných liekov.Lieky, ktoré sa v tomto zozname nenachádzajú, nie sú na Slovensku primárne hradené zo zdrojov verejného zdravotného poistenia.
„Takýto liek môže zdravotná poisťovňa pacientovi uhradiť iba v osobitných prípadoch, najmä vtedy, ak ide o výnimočne klinicky indikovaného pacienta, ktorý sa významne odlišuje od všeobecnej populácie, a boli u neho vyčerpané možnosti liečby kategorizovanými liekmi,“ ozrejmila Zuzana Štukovská z referátu komunikácie VšZP.
Poisťovne sa dohodli s Asociáciou nemocníc Slovenska na financovaní zdravotnej starostlivosti
Doplnila, že VšZP venuje každej žiadosti o schválenie úhrady inovatívneho lieku osobitnú pozornosť, pričom prihliada na účinnosť a bezpečnosť liečby pre konkrétneho pacienta.
„VšZP aj sama z vlastnej iniciatívy často vstupuje do rokovaní s výrobcami nekategorizovaných liekov, aby pre svojich vážne chorých poistencov získala čo najlepšie podmienky na úhradu liekov, ktoré sa štandardne z verejného zdravotného poistenia nehradia. Dohoda však vždy závisí od ochoty obidvoch strán,“ dodala poisťovňa.